Οι επείγουσες καταστάσεις καρδιολογικής αιτιολογίας στα παιδιά εμφανίζονται με πολύ μικρότερη συχνότητα, συγκρινόμενες με των ενηλίκων ωστόσο, δεν είναι σπάνιες. Η έγκαιρη αναγνώριση και αντιμετώπισή τους είναι απαραίτητες προκειμένου να αποτραπεί τόσο η αυξημένη νοσηρότητα όσο και η θνητότητα που τις συνοδεύουν.
Στην παιδιατρική, οι επείγουσες καρδιολογικές καταστάσεις περιλαμβάνουν ένα ευρύ φάσμα, τόσο ως προς την κλινική τους εικόνα, όσο και ως προς την αιτιολογία τους. Παράγοντες που καθορίζουν την συμπτωματολογία και κλινική εικόνα είναι η ηλικία του παιδιού και η υποκείμενη βλάβη.
Έτσι, στα νεογνά και τα βρέφη, οι συγγενείς καρδιοπάθειες, κυανωτικές και μη, αποτελούν την κύρια αιτία καρδιολογικού επείγοντος προβλήματος αλλά, οι επίκτητες καρδιοπάθειες και αρρυθμίες είναι οι πιο συνηθισμένες αιτίες στη νηπιακή και παιδική ηλικία.
Εισαγωγή
Οι Συγγενείς Καρδιοπάθειες, (ΣΚ) Congenital (Latin) Con= together, Genital = Born είναι καταστάσεις που υπάρχουν κατά τη γέννηση και μπορούν να επηρεάσουν τη δομή της καρδιάς του μωρού και τον τρόπο λειτουργίας της. Είναι ο πιο κοινός τύπος γενετικής ανωμαλίας. Δεδομένου ότι η ιατρική φροντίδα και θεραπεία έχουν εξελιχθεί δραματικά τα βρέφη με συγγενή καρδιοπάθεια έχουν μεγαλύτερη επιβίωση και καλύτερη ποιότητα ζωής. Ένας σημαντικός αριθμός ενηλικιώνονται! Παρά την πρόοδο της προγεννητικής διάγνωσης, εμφανίζονται σε ποσοστό 7-9/1000 γεννήσεις ζώντων νεογνών. Εξ αυτών 1/4 -1/6 αφορούν κρίσιμες συγγενείς ανωμαλίες της καρδιάς (Critical Congenital Heart Disease).Υπολογίζεται ότι περισσότερα από δύο εκατομμύρια άτομα (2,4) στις Ηνωμένες Πολιτείες ζουν με ΣΝ.
Πολλά άτομα με ΣΚ ζουν ανεξάρτητη ζωή με μικρή ή καθόλου δυσκολία ,ενώ κάποια μπορεί να αναπτύξουν αναπηρία με την πάροδο του χρόνου. Σε μερικά άτομα με ΣΝ συνυπάρχουν γενετικά προβλήματα ή άλλες καταστάσεις υγείας που αυξάνουν τον κίνδυνο αναπηρίας τους.
Οι ΣΚ αποτελούν την πλέον συχνή συγγενή ανωμαλία, ενδεικτικά είναι:
• 3 φορές συχνότερες από την μυϊκή δυστροφία
• 5 φορές συχνότερες από τον παιδικό καρκίνο
• 30 φορές συχνότερες από την κυστική ίνωση
Οι διαταραχές μπορεί να είναι στο επίπεδο
• Των βαλβίδων
• Των προσαγωγών φλεβών στην καρδιά
• Των απαγωγών αρτηριών
• Των τοιχωμάτων των καρδιακών κοιλοτήτων
Πότε γιατρός πρέπει να υποπτεύεται ότι πιθανόν υπάρχει συγγενής καρδιοπάθεια?
1. όταν η ανάπτυξη και εξέλιξη του νεογνού δεν είναι ομαλή,
2. ανακαλύπτει κατά την κλινική εξέταση την παρουσία «φυσήματος»
3. ή υπάρχουν περισσότερα του ενός κλινικά σημεία όπως «μελανοί» βλεννογόνοι ή δέρμα.
Τι προκαλεί τις συγγενείς καρδιοπάθειες
Στην πλειονότητα των περιπτώσεων περίπου (80%) η αιτιολογία των συγγενών καρδιοπαθειών παραμένει άγνωστη. Οι περισσότερες περιπτώσεις έχουν πολυπαραγοντική αιτιολογία.
Ποσοστό 10% σχετίζεται με περιβαλλοντικούς παράγοντες και το λοιπό 6-8% σχετίζεται με γενετικούς – κληρονομικούς παράγοντες.
Οι ΣΚ πιστεύεται επίσης ότι προκαλούνται από έναν συνδυασμό γονιδίων και άλλων παραγόντων.
Καταστάσεις που πρέπει να ευαισθητοποιούν το γιατρό για την πιθανότητα παρουσίας συγγενούς καρδιοπάθειας:
• Ο πατέρας ή η μητέρα του νεογνού να έχουν συγγενή καρδιοπάθεια.
• Παρουσία συγγενούς καρδιοπάθειας σε προηγούμενο παιδί ή σε άλλο συγγενή.
• Διαβητική μητέρα. Λοίμωξη της μητέρας με Ερυθρά, Τοξοπλάσμωση ή με τον ιό HIV ιδιαίτερα κατά το πρώτο τρίμηνο της κύησης.
• Χρήση αλκοόλ, αμφεταμινών από την μητέρα.
• Κατάχρηση κοκαΐνης, ή άλλων ανάλογων φαρμάκων.
• Χρήση από την μητέρα σπασμολυτικών ή δερματολογικών φαρμάκων.
Ετησίως στις Η.Π.Α τα νεογνά που γεννιούνται με συγγενείς καρδιοπάθειες (CHDs) είναι 1% ή περίπου 40.000 γεννήσεις.
• Ο επιπολασμός (ο αριθμός των βρεφών που γεννιούνται με συγγενή καρδιοπάθεια σε σχέση με τον συνολικό αριθμό των γεννήσεων) σε ορισμένες ήπιες μορφές αυξάνεται, ενώ σε άλλες παραμένει σταθερός.
• Ο αριθμός των νεογνών με σοβαρή ΣΚ πού χρήζουν χειρουργικής ή άλλης παρέμβασης στο αιμοδυναμικό εργαστήριο για να επιβιώσουν είναι 25% στο πρώτο έτος ζωής.
• Οι συγγενείς καρδιοπάθειες αποτελούν την κύρια αιτία θανάτου νεογνών και βρεφών πού πάσχουν από κάποια συγγενή ανωμαλία. Από το σύνολο των νεογνικών θανάτων το 4,2% οφείλονται σε CHD.
• Ενδεικτικά στις Η.Π.Α την περίοδο 1999-2006, σημειώθηκαν 41.494 θάνατοι που σχετίζονται με συγγενείς καρδιοπάθειες. Ποσοστό (48%) των θανάτων λόγω CHD εμφανίστηκαν κατά τη διάρκεια της βρεφικής ηλικίας.
Ομάδες ΣΚ με Παθοφυσιολογικά κριτήρια
Οι συγγενείς καρδιοπάθειες οδηγούν σε παθολογικές συνδέσεις (Shunts) μεταξύ των δεξιών και αριστερών κοιλοτήτων, με ροή αίματος βάσει της κλίσης πίεσης. (gradient) - Οι κρίσιμες συγγενείς καρδιοπάθειες ταξινομούνται σε κυανωτικές και ακυανωτικές
A. Left-to-right shunt: Οξυγονωμένο αίμα από του πνεύμονες επιστρέφει στην πνευμονική κυκλοφορία δια μέσου δομικών επικοινωνιών (Μεσοκολπική επικοινωνία ASD), (Μεσοκοιλιακή επικοινωνία VSD), ή (Ανοικτός αρτηριακός πόρος PDA) → Πνευμονική υπέρταση και φόρτιση πίεσης δεξιάς κοιλίας → υπερτροφία δεξιάς κοιλίας - (καρδιομεγαλία) - Καρδιακή ανεπάρκεια αλλά όχι no cyanosis Left-to-Right shunts = Late R cyanosis.
B. Right-to-left shunt: Ροή αίματος από την δεξιά καρδιά στην αριστερή δια μέσου shunt → αποοξυγονωμένο αίμα εισέρχεται στην συστηματική κυκλοφορία → cyanosis - Right-to-Left shunts = eaRLy cyanosis.
Χειρουργικός σχεδιασμός με βάση την εικόνα
Οι βελτιώσεις στην καρδιακή απεικόνιση συμβάλλουν σημαντικά στο βέλτιστο χειρουργικό σχεδιασμό και μετεγχειρητική παρακολούθηση.
Οι εξελίξεις στην ηχοκαρδιογραφία, την υπολογιστική τομογραφία και την απεικόνιση μαγνητικού συντονισμού (MRI) επιτρέπουν την λεπτομερή μη επεμβατική καρδιολογική εκτίμηση.
Η δισδιάστατη ηχοκαρδιογραφία παραμένει το τυπικό εργαλείο απεικόνισης που χρησιμοποιείται από τους χειρουργούς για την αξιολόγηση της καρδιακής λειτουργίας και των δομικών διαταραχών, όπως η παρουσία ενδοκαρδιακών επικοινωνιών και η ανατομία - παθολογία των βαλβίδων.
Οι εξελίξεις στην τρισδιάστατη ηχοκαρδιογραφία έχουν οδηγήσει σε αυξανόμενη χρησιμότητα αυτών των μοντέλων για τη λειτουργία, σχεδιασμό, την χειρουργική εκπαίδευση, την προσομοίωση και την διεπιστημονική εκπαίδευση.
Επιπλέον, τα 3D-ανακατασκευασμένα μοντέλα και εικόνες είναι πολύτιμα εργαλεία διδασκαλίας.
Η μαγνητική τομογραφία καρδιάς χρησιμοποιείται όλο και περισσότερο στις ΣΚ λόγω υπεροχής στην απεικόνιση χωρίς έκθεση σε ακτινοβολία.
Η μαγνητική τομογραφία είναι ιδιαίτερα χρήσιμη για την ακριβή εκτίμηση μεγέθους και λειτουργίας της δεξιάς καρδιάς και μπορεί να χρησιμοποιηθεί για τη δημιουργία 3D μοντέλων για διεγχειρητική χρήση. Η μαγνητική τομογραφία επιτρέπει υψηλή ανάλυση εικόνων με υψηλή δομική και χρονική ανάλυση πού μπορεί επίσης να χρησιμοποιηθεί για τη μέτρηση των ενδοκαρδιακών ροών.
Ο συνδυασμός ανατομικών δεδομένων και δεδομένων ροής που παρέχονται από την προηγμένη απεικόνιση σε συνδυασμό με προηγμένη προσομοίωση στον υπολογιστή επιτρέπουν την βελτιωμένη χειρουργική προσομοίωση. Τέτοιες προσομοιώσεις μπορεί να διευκολύνουν τον βέλτιστο προεγχειρητικό σχεδιασμό των χειρουργικών επεμβάσεων π.χ βέλτιστη γεωμετρία – αιμοδυναμική σε επέμβαση Fontan. Η μαγνητική τομογραφία συχνά απαιτεί γενική αναισθησία για νεότερους ασθενείς, ιδιαίτερα εκείνους <7 ετών, και ως εκ τούτου, ο κίνδυνος αναισθησίας πρέπει να είναι σταθμίζεται.
Αν και οι καρδιαγγειακές παθήσεις δεν αποτελούν συνήθεις αιτίες επειγόντων περιστατικών στην παιδιατρική, είναι κρίσιμης σημασίας η έγκαιρη αναγνώρισή τους και η κατάλληλη θεραπευτική παρέμβαση, που συχνά απαιτεί ειδική και επείγουσα διαχείριση. Η καθυστερημένη διάγνωση μπορεί να έχει αποτέλεσμα την εμφάνιση αναπνευστικής ή κυκλοφορικής ανεπάρκειας σε ποσοστό μεγαλύτερο του 30% των παιδιών με συγγενή καρδιοπάθεια. Τα αίτια που οδηγούν τα παιδιά σε εκδήλωση έκτακτων καρδιολογικών καταστάσεων ποικίλλουν και εξαρτώνται από την ηλικιακή ομάδα του ασθενούς και την αιτία ,που μπορεί να είναι επίκτητη ή συγγενής καρδιοπάθεια.
Να σημειωθεί πως στα παιδιά με συγγενείς καρδιοπάθειες σε κρίσιμη κατάσταση, η κλινική εικόνα μπορεί να μιμηθεί άλλες μη καρδιακές παθήσεις, γεγονός μπορεί να οδηγήσει σε καθυστερημένη διάγνωση ή καθυστερημένη έναρξη της απαραίτητης και κατάλληλής αγωγής. Προκειμένου να απαντηθούν ερωτήματα όπως:
• Ποιες είναι οι συγγενείς καρδιοπάθειες που μπορεί να οδηγήσουν σε καταστάσεις έκτακτης ανάγκης
• Γιατί ένα παιδί με συγγενή καρδιοπάθεια μπορεί να παρουσιαστεί σε επείγουσα κρίσιμη κατάσταση
• Πώς γίνεται η διάγνωση και ποια η θεραπευτική προσέγγιση και αντιμετώπιση, πρέπει αρχικά να επισημανθούν οι αλλαγές που συντελούνται στο καρδιαγγειακό σύστημα κατά την μετάβαση από την εμβρυική στη νεογνική ζωή.
Καρδιαγγειακές μεταβολές κατά τη μετάβαση από την εμβρυϊκή στη νεογνική ζωή
Το αναπνευστικό και καρδιαγγειακό είναι τα συστήματα που υφίστανται τις πιο σημαντικές μεταβολές με την γέννηση και την μετάβαση στη νεογνική ζωή. Κατά την εμβρυική ζωή, οι πνεύμονες είναι σε σύμπτυξη & ανενεργείς, ενώ οι κυψελίδες είναι πλήρεις με πνευμονικό υγρό (LL), και προφανώς δεν συμμετέχουν στην ανταλλαγή αερίων.
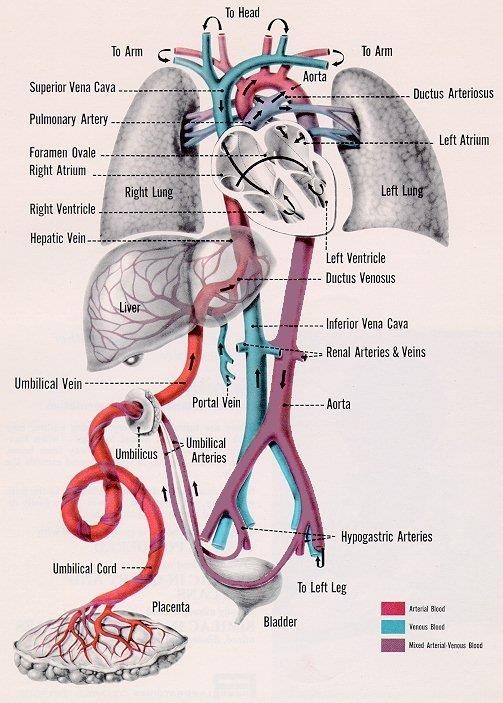
Έτσι, οι πνευμονικές αντιστάσεις (PVR) στο έμβρυο είναι υψηλές και η ροή αίματος στους πνεύμονες ελάχιστη (Qp), και το έμβρυο εξαρτάται εξ΄ολοκλήρου από την κυκλοφορία του πλακούντα για την οξυγόνωση και τον αερισμό του.
Όσον αφορά στην εμβρυική κυκλοφορία, το οξυγονωμένο αίμα, που προέρχεται από τον πλακούντα, μέσω της ομφαλικής φλέβας φτάνει στον δεξιό κόλπο. Από εκεί, ένα μικρό μόνο μέρος διοχετεύεται στην δεξιά κοιλία, ενώ το μεγαλύτερο ποσοστό του διοχετεύεται στον αριστερό κόλπο (LA), μέσω του ωοειδούς τρήματος (PFO) και της ευσταχιανής βαλβίδας. Συγχρόνως, η παρουσία των υψηλών πνευμονικών αντιστάσεων κατευθύνει την ροή του αίματος από την πνευμονική κυκλοφορία στην συστηματική, διαμέσου του αρτηριακού πόρου (PDA). Κατά τον τοκετό, παρατηρείται μια απότομη αύξηση ορμονών όπως της επινεφρίνης, βαζοπρεσσίνης, κορτιζόλης και των θυρεοειδικών, οι οποίες συμβάλλουν στην αναστολή παραγωγής του υγρού των πνευμόνων (LL). Με την πρώτη αναπνευστική προσπάθεια κατά την γέννηση, οι πνεύμονες εκπτύσσονται, με σταδιακή απορρόφηση του πνευμονικού υγρού και αντικατάστασή του από αέρα μέσα στις κυψελίδες. Με τον τρόπο αυτό, η αναπνευστική μεμβράνη λειτουργεί φυσιολογικά για την ανταλλαγή αερίων με την εγκατάσταση του μηχανισμού αερισμού- αιμάτωσης αντί του εμβρυικού μηχανισμού επαφής πνευμονικού υγρού- αίματος. Με την έκπτυξη των πνευμόνων και την έναρξη της αποτελεσματικής ανταλλαγής αερίων, η ροή αίματος της πνευμονικής κυκλοφορίας (Qp) αυξάνεται, ενώ παράλληλα μειώνονται οι πνευμονικές αγγειακές αντιστάσεις. Επέρχεται λειτουργική σύγκλιση του ωοειδούς τρήματος και του αρτηριακού πόρου, οπότε και τελικά εγκαθίσταται η εν σειρά παρουσία της πνευμονικής και συστηματικής κυκλοφορίας. Μετά την γέννηση, η λειτουργική σύγκλιση του αρτηριακού πόρου γίνεται εντός 12 ωρών, ενώ η ανατομική του σύγκλιση ακολουθεί και ολοκληρώνεται στις πρώτες 2-3 εβδομάδες ζωής, με την μετατροπή του σε αρτηριακό σύνδεσμο.
Σε νεογνό με συγγενή καρδιοπάθεια, η οποία σχετίζεται με την διακοπή της κατά συνέχεια κυκλοφορίας, όπως η μετάθεση των μεγάλων αγγείων (TGA), ατρησία της πνευμονικής, ατρησία της μιτροειδούς, σοβαρή στένωση ισθμού της αορτής ή διακεκομμένο αορτικό τόξο, η παρουσία επικοινωνίας μεταξύ της συστηματικής και της πνευμονικής κυκλοφορίας, μέσω του ωοειδούς τρήματος και του αρτηριακού πόρου είναι κριτικής σημασίας για την επιβίωσή του. Έτσι, μετά την γέννηση, η έναρξη σύγκλισης του PDA, μπορεί να οδηγήσει σε κυκλοφορική κατάρρευση του νεογνού, λόγω χαμηλής καρδιακής παροχής ή σοβαρής υποξαιμίας. Παρεμβάσεις για την διατήρηση της βατότητας του αρτηριακού πόρου (PDA) ή της αύξησης του μεγέθους του αποφρακτικού ωοειδούς τρήματος (PFO) μπορεί να είναι σωτήριες για την επιβίωση ενός αρτηριοεξαρτώμενου νεογνού.
Προγεννητική διάγνωση: Εμβρυϊκή υπερηχογραφία
Η εμβρυϊκή υπερηχοκαρδιογραφία διαγιγνώσκει συνήθως υπάρχουσες ενδοκαρδιακές ανωμαλίες στο έμβρυο από την 18η - 22η εβδομάδα της εγκυμοσύνης. Οι γενετικές διαταραχές συνυπάρχουν σε ποσοστό 15% με συγγενείς καρδιοπάθειες.
Οι συνεχιζόμενες εξελίξεις στην προγεννητική απεικόνιση περιλαμβάνουν προόδους στην ηχοκαρδιογραφία που έχουν βελτιώσει τα ποσοστά εμβρυϊκής διάγνωσης της ΣΚ. Το ποσοστό της εμβρυϊκής διάγνωσης έχει αυξηθεί σε νεογνά και βρέφη που χρήζουν χειρουργικής επέμβασης από ≈26% το 2006 σε 42% το 2012.!
Ανατομικές βλάβες που έχουν καλύτερα ποσοστά εμβρυϊκής διάγνωσης με την 4 κοιλοτήτων ηχοκαρδιογραφία εντοπίζονται σε ανωμαλίες του χώρου εξόδου των κοιλιών, καθώς επίσης σε παθήσεις όπως δομικές ανωμαλίες του κολποκοιλιακού διαφράγματος, μεγάλα ελαττώματα μεσοκοιλιακού διαφράγματος, υποπλαστική αριστερή καρδιά (σύνδρομο υποπλαστικής αριστεράς κοιλίας(HLHS)), κρίσιμη στένωση αορτής, σοβαρή στένωση της αορτής, ατρησία τριγλώχινας, ατρησία πνευμονικής με ακέραιο μεσοκοιλιακό διάφραγμα, ανωμαλία τριγλώχινας βαλβίδας (Ebstein)) και διπλοείσοδος δεξιά και αριστερά κοιλία. (LV). Βλάβες πού απαιτούν εκτεταμένες ηχοκαρδιοαγραφικές προβολές του χώρου εξόδου είναι πιο δύσκολο να διαγνωστούν προγεννητικά. Αυτές περιλαμβάνουν: Μετάθεση μεγάλων αρτηριών, τετραλογία Fallot, κοινός αρτηριακός κορμός, ορισμένες μορφές RV διπλής εξόδου και την στένωση ισθμού της αορτής.
Εμβρυϊκές παρεμβάσεις και επιπτώσεις στη χειρουργική φροντίδα
Η εμβρυϊκή διάγνωση των συγγενών καρδιοπαθειών ΣΚ παρέχει την δυνατότητα παρεμβάσεων στο έμβρυο, πού ενδέχεται να βελτιώσουν την καρδιακή λειτουργία. Οι περιπτώσεις ευνοϊκής παρέμβασης με το μεγαλύτερο δυνητικό όφελος για το έμβρυο είναι εμβρυϊκές αρρυθμίες, σοβαρού βαθμού στένωση αορτής ή πνευμονικής βαλβίδας και το σύνδρομο της αριστερής υποπλαστικής κοιλίας (HLHS). Αν και το <5% των ασθενών με προγεννητική διάγνωση είναι επί του παρόντος υποψήφια για εμβρυϊκή παρέμβαση, η προοπτική αλλαγής της ανατομίας και της φυσιολογίας του εμβρύου για βελτίωση των επακόλουθων αποτελεσμάτων είναι μια νέα και συναρπαστική πρόοδος στη φροντίδα ασθενών με Σ.Κ. Η μεγαλύτερη εμπειρία με εμβρυϊκές παρεμβάσεις είναι η με balloon διαστολή της αορτικής βαλβίδας (AV) σε έμβρυα, με κρίσιμη αορτική στένωση και πρόσθετα χαρακτηριστικά της υποπλασίας της αριστερής καρδιάς. Το σκεπτικό για την εμβρυϊκή παρέμβαση στο HLHS είναι η δυνατότητα ανάπτυξης της αριστερής καρδιάς. Το υποσύνολο των ασθενών που δυνητικά πληρούν τις προϋποθέσεις για βαλβιδοπλαστική είναι εκείνοι με στένωση μιτροειδούς & αορτής με σχετικά διατεταμμένη αριστερά κοιλία (LV).
Η αρχική προσπάθεια για βαλβιδοπλαστική της εμβρυϊκής αορτής σε 100 ασθενείς με κρίσιμη αορτική στένωση ήταν επιτυχής σε 77 ασθενείς σε κύηση 23,8 εβδομάδων. Από τις 77 επιτυχημένες βαλβιδοπλαστικές αορτής, 45% ήταν σε θέση να υποβληθεί μετα την γέννηση σε αμφικοιλιακή επιδιόρθωση σε σχέση με την διόρθωση μονήρους κοιλίας.
Υπάρχουν πολλές μορφές συγγενών καρδιοπαθειών (CHD), με συχνότερες:
1. Μεσοκοιλιακή επικοινωνία (VSD)
2. Μεσοκολπική επικοινωνία (ASD)
3. TetralogyofFallot (TOF)
4. Μονήρης κοιλία (SV)
5. Στένωση της πνευμονικής βαλβίδας (PS)
6. Ανοικτός αρτηριακός πόρος (PDA)
7. Μετάθεση των μεγάλων αγγείων (TGA)
8. Στένωσης της αορτικής βαλβίδας (AoS)
Η ταξινόμηση των συγγενών καρδιοπαθειών μπορεί να γίνει με πολλούς τρόπους. Με βάση την κρίσιμη κλινική εικόνα εμφάνισής τους στα επείγοντα εξωτερικά ιατρεία, όπου θα αντιμετωπιστούν αρχικά από τους παιδιάτρους και κατόπιν από τους εντατικολόγους στην μονάδα εντατικής θεραπείας, ακολουθείται η παρακάτω ταξινόμηση:
A. Κρίσιμες ακυανωτικές συγγενείς καρδιοπάθειες
B. Κρίσιμες κυανωτικές συγγενείς καρδιοπάθειες
Γ. Αρρυθμίες ως έκτακτες καταστάσεις στη νεογνική περίοδο
Δ. Κρίσιμες καρδιοπάθειες πρώιμης παιδικής ηλικίας
Α. Κρίσιμες ακυανωτικές συγγενείς καρδιοπάθειες
Οι ασθενείς αυτής της ομάδας μπορεί να εμφανιστούν σε κρίσιμη κατάσταση, λόγω:
α) αποφρακτικής βλάβης με pda εξαρτώμενη ροή ή
β) καρδιακής ανεπάρκειας
α) Σε αυτή την κατηγορία των ασθενειών, η ελεύθερη ροη αίματος από την αριστερή κοιλία προς την συστηματική κυκλοφορία παρεμποδίζεται εξαιτίας στένωσης ή ακόμη και πλήρους διακοπής της. Εν προκειμένω ο αρτηριακός πόρος είναι το αγγείο που εξασφαλίζει την ροή προς τη συστηματική κυκλοφορία, παρακάμπτοντας την περιοχή της στένωσης ή απόφραξης. Με την σύγκλισή του, η ροή προς την κατιούσα αορτή ελαττώνεται ή διακόπτεται πλήρως, με αποτέλεσμα την εμφάνιση ιστικής υποξίας, γαλακτικής οξέωσης και καταπληξίας. Αντιπροσωπευτικό παράδειγμα αυτής της κλινικής εικόνας αποτελεί το νεογνό με κρίσιμη στένωση του ισθμού αορτής, το οποίο εξαρτάται από τον αρτηριακό πόρο, προκειμένου να εξασφαλιστεί ροή αίματος στην περιφέρεια διαμέσου της θωρακικής αορτής. Επακόλουθο της σύγκλισης του πόρου, το νεογνό εμφανίζει κλινική εικόνα καταπληξίας, λόγω της σημαντικής ελάττωσης της ροής αίματος στο κάτω ήμισυ του σώματος, σε συνδυασμό με την συνυπάρχουσα αριστερή καρδιακή ανεπάρκεια, λόγω αυξημένου μεταφόρτιου. Δεν είναι καθόλου ασυνήθιστο για νεογνά με αριστερή αποφρακτική καρδιοπάθεια να εμφανίσουν κλινική εικόνα καρδιακής ανεπάρκειας με σημαντική δυσπραγία της καρδιακής λειτουργίας, χαμηλό κλάσμα εξώθησης, αυξημένο τελοδιαστολικό όγκο και σοβαρό πνευμονικό οίδημα. Χωρίς την κατάλληλη ιατρική ή χειρουργική παρέμβαση,τα νεογνά αυτά μπορεί να εμφανίσουν ταχεία κλινική επιδείνωση, ακόμη και θανατηφόρα.
Έτσι, όταν ένα νεογνό εμφανιστεί με κλινική εικόνα καταπληξίας και αφού αποκλειστούν το σηπτικό και υποογκαιμικό shock, που αποτελούν τις συχνότερες μορφές, θα πρέπει να εξεταστεί το ενδεχόμενο καρδιογενούς shock, με πιθανές τις παρακάτω αιτίες:
• Συγγενής καρδιοπάθεια με απόφραξη του χώρου εξόδου της αριστεράς κοιλίας (LVOTO)
• Μυοκαρδιοπάθειες
• Αρρυθμίες
• Διαταραχές μεταβολισμού με συμμετοχή του καρδιακού μυός.
Η στένωση του ισθμού αορτής (CoA), και σπανιότερα άλλες μορφές αριστερόπλευρων αποφρακτικών παθήσεων, όπως το διακεκομμένο αορτικό τόξο (IAA), κριτική στένωση και/ή ατρησία της αορτικής βαλβίδας, αποτελούν την πλέον κοινή αιτία συμφορητικής ανεπάρκειας που μπορεί να επιδεινωθεί και να εξελιχθεί σε shock κατά τον πρώτο μήνα ζωής.
Η αρχική αντιμετώπιση του νεογνού με υποψία αρτηριοεξαρτώμενης ακυανωτικής καρδιακής βλάβης θα πρέπει να περιλαμβάνει:
• Αιμοδυναμική υποστήριξη
• Μηχανική υποστήριξη της αναπνοής, προκειμένου να μειωθεί η κατανάλωση Ο2
• Πρόσβαση σε κεντρικές φλέβες
Άμεση έναρξη προσταγλανδίνης Ε1 (PGE1), με ταυτόχρονο υπερηχογράφημα καρδιάς, για την επιβεβαίωση της διάγνωσης. Η προσταγλανδίνη αποτελεί "φάρμακο επιβίωσης" σε αυτά τα νεογνά, καθώς εξασφαλίζει την επαρκή βατότητα του αρτηριακού πόρου, βελτιώνοντας την συστηματική ροή αίματος και την ιστική οξυγόνωση.
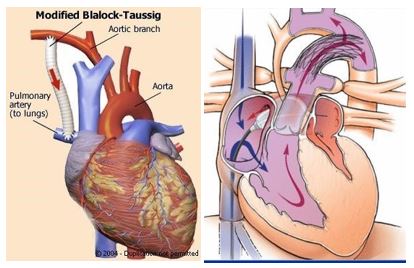
Σύμφωνα με τον Rosen, «κάθε νεογνό την 1η εβδομάδα ζωής με μειωμένη αιμάτωση, υπόταση ή οξέωση είναι υποψήφιο για χορήγηση PGE1». Μετά την οριστικοποίηση της διάγνωσης και την σταθεροποίηση του νεογνού, θα πρέπει να ακολουθεί η διαδικασία παρέμβασης, είτε χειρουργικά, με την δημιουργία shunt(μόσχευμα μεταξύ ανωνύμου ή υποκλειδίου αρτηρίας και δεξιάς πνευμονικής αρτηρίας), είτε στο αιμοδυναμικό εργαστήριο, με τοποθέτηση stent στον αρτηριακό πόρο από τον επεμβατικό καρδιολόγο, για την διατήρηση της βατότητάς του.
β) Κρίσιμη ακυανωτική καρδιακή νόσος με καρδιακή ανεπάρκεια.
Σε αυτήν την κατηγορία των παθήσεων, το νεογνό παρουσιάζει επικοινωνία με ροή αίματος από τις αριστερές καρδιακές κοιλότητες προς τις δεξιές, οδηγώντας σε αυξημένη πνευμονική ροή αίματος και καρδιακή ανεπάρκεια. Γενικά, οι πνευμονικές αγγειακές αντιστάσεις ελαττώνονται σημαντικά μετά την γέννηση, σαν αποτέλεσμα της έκπτυξης των πνευμόνων και της αύξησης του PaO2. Σε αυτές τις περιπτώσεις συγγενούς καρδιοπάθειας, όπου υπάρχει ροή από αριστερά προς τα δεξιά, όπως η παρουσία μεσοκοιλιακής επικοινωνίας, κοινής κολποκοιλιακής επικοινωνίας ή παραμένοντος ανοιχτού αρτηριακού πόρου, ο βαθμός της επικοινωνίας (shunt) καθορίζεται και είναι ευθέως ανάλογος με την κλίση πίεσης μεταξύ των επικοινωνούντων διαμερισμάτων. Κατά τη νεογνική περίοδο, οι αντιστάσεις των πνευμονικών αγγείων παραμένουν σχετικά υψηλές, περιορίζοντας σε σημαντικό βαθμό την επικοινωνία από την συστηματική προς την πνευμονική κυκλοφορία. Μετά τις πρώτες 4-6 εβδομάδες ζωής, με την προοδευτική μείωση των πνευμονικών αγγειακών αντιστάσεων, η διαφορά πιέσεων μεταξύ των καρδιακών κοιλοτήτων (gradient) αυξάνεται. Το γεγονός αυτό οδηγεί σε αυξημένη ροή στην πνευμονική κυκλοφορία και τελικά την ποικίλου βαθμού πνευμονική συμφόρηση, με κύριες εκδηλώσεις ταχύπνοια, δύσπνοια και αυξημένο κίνδυνο για εμφάνιση λοιμώξεων αναπνευστικού. Μεγάλο ποσό ενέργειας από την θρέψη του νεογνού, που είναι απαραίτητη για την ανάπτυξή του, καταναλώνεται από τους αναπνευστικούς μυς, οι οποίοι καλούνται να καλύψουν το αυξημένο έργο της αναπνοής, καθώς και τον καρδιακό μυ που προσπαθεί να ανταποκριθεί στις αυξημένες απαιτήσεις του οργανισμού σε Ο2. Επιπλέον, το νεογνό με αυξημένο έργο αναπνοής και καρδιακή ανεπάρκεια εμφανίζει σημεία κόπωσης σε κάθε επιπρόσθετη προσπάθεια, με αποτέλεσμα η σίτιση ή ο θηλασμός συχνά να διακόπτονται και να συνδυάζονται με έντονη εφίδρωση και τελικά μειωμένη πρόσληψη τροφής. Οι παραπάνω παράγοντες οδηγούν τελικά σε αδυναμία ανάπτυξης και αύξησης του σωματικού βάρους (υποθρεψία). Ένα βρέφος με VSD, AVSD και PDA μπορεί να εμφανιστεί σε κρίσιμη κατάσταση με μη αντιρροπούμενη καρδιακή ή αναπνευστική ανεπάρκεια, λόγω λοίμωξης αναπνευστικού σε συνδυασμό με καρδιακή ανεπάρκεια. Ο βαθμός επικοινωνίας σε περίπτωση μεσοκοιλιακής επικοινωνίας σχετίζεται με την κλίση πίεσης μεταξύ της αριστερήςκαι της δεξιάς κοιλίας. Η επικοινωνία είναι σαφώς μικρότερη έως ελάχιστη σε περιπτώσεις παρουσίας μεσοκολπικής επικοινωνίας και οφείλεται στην πολύ μικρή κλίση πίεσης μεταξύ των δυο κόλπων. Με αυτόν τον τρόπο, ερμηνεύεται και το γεγονός ότι δεν εμφανίζονται συμπτώματα καρδιακής ανεπάρκειας και αυξανόμενης ροής δια του ASD κατά τη νεογνική και πρώιμη παιδική ηλικία.
Η διαχείριση των νεογνών και βρεφών με αυτήν την κλινική εικόνα απαιτεί άμεση σταθεροποίηση, με χρήση αερισμού θετικών πιέσεων, όπου ενδείκνυται, χορήγηση διουρητικών και ελάττωση του μεταφόρτιου με την χρήση αναστολέων του αγγειομετατρεπτικού ενζύμου της αγγειοτενσίνης ή αναστολέων της φωσφοδιεστεράσης ΙΙΙ. Σε περιπτώσεις σοβαρής καρδιακής ανεπάρκειας, μπορεί να απαιτείται και η χρήση ινότροπων φαρμάκων. Η καρδιοχειρουργική αντιμετώπιση προκειμένου να εξαλειφθεί η επικοινωνία αποτελεί την απόλυτη θεραπευτική παρέμβαση, μετά την σταθεροποίηση του ασθενούς και την θεραπεία της πιθανής λοίμωξης αναπνευστικού. Ωστόσο, σε περιπτώσεις υποθρεψίας και ανθεκτικής στην φαρμακευτική αγωγή καρδιακής ανεπάρκειας, η περίδεση της πνευμονικής αρτηρίας αποτελεί μια αναγκαία παρηγορική λύση.
Β. Κρίσιμη κυανωτική καρδιοπάθεια
Οι κυανωτικές συγγενείς καρδιοπάθειες αποτελούν μια άλλη ομάδα με χαρακτηριστικό κλινικό γνώρισμα την παρουσία κυάνωσης, σαν αποτέλεσμα της παρουσίας αναχθείσας αιμοσφαιρίνης σε ποσό μεγαλύτερο των 5 g/dl.
Η ικανότητα αναγνώρισης της κυάνωσης σχετίζεται με το επίπεδο της αιμοσφαιρίνης. Έτσι, υψηλότερη συγκέντρωση αιμοσφαιρίνης επιτρέπει την ευκολότερη αναγνώριση της κυάνωσης. Η κυάνωση μπορεί να είναι κεντρική ή περιφερική. Η πρώτη, περιλαμβάνει το σύνολο του σώματος και είναι αναγνωρίσιμη στους βλεννογόνους, χρήζει δε επιμελούς κλινικής εξέτασης, για την εντόπιση της αιτίας της. Όταν νεογνό παρουσιάζει κυάνωση ή χαμηλό κορεσμό αρτηριακού αίματος, ο κλινικός ιατρός καλείται να διερευνήσει τις πιθανές αιτίες παρουσίας αναχθείσας αιμοσφαιρίνης στο αίμα. Οι κυριότερες είναι οι παρακάτω:
1. Πλημμελής οξυγόνωση του αίματος που διέρχεται μέσω του πνεύμονα λόγω παθολογίας αυτού, που οδηγεί σε ενδοπνευμονικό shunt. Πχ σύμπτωση του πνεύμονα, πνευμονικό οίδημα, βαριά πνευμονία ή σύνδρομο αναπνευστικής δυσχέρειας (ARDS). Στις περιπτώσεις ενδοπνευμονικού shunt, η σχέση αερισμού- αιμάτωσης και συνεπώς ο κορεσμός του ασθενούς μπορεί να βελτιωθεί με την χορήγηση οξυγόνου ή/ και τον αερισμό θετικής πίεσης
2. Παρουσία παθολογικής αιμοσφαιρίνης που δεν μπορεί να δεσμεύσει οξυγόνο
3. Παρουσία shunt- επικοινωνίας μη οξυγονωμένου αίματος από τις δεξιές προς τις αριστερές καρδιακές κοιλότητες και την συστηματική κυκλοφορία, λόγω ενδοκαρδιακής επικοινωνίας, ή μεταξύ των μεγάλων αγγείων.
Κλασσική συγγενής κυανωτική καρδιοπάθεια είναι η τετραλογία του Fallot (TOF), όπου το φλεβικό αίμα, εισέρχεται από την δεξιά στην αριστερή κοιλία διαμέσου της μεσοκοιλιακής επικοινωνίας (VSD) σε συνδυασμό με ποικίλου βαθμού απόφραξη του χώρου εξόδου της δεξιάς κοιλίας, λόγω στένωσης της πνευμονικής (RVOTO). Έχουμε προφανώς ανάμιξη μη οξυγονωμένου με οξυγονωμένο αίμα, οδηγώντας σε αξιοσημείωτη κεντρική κυάνωση. Μια εύκολη και επαναλαμβανόμενη διαδικασία είναι η χορήγηση Ο2 σε πυκνότητα 100% που βοηθά στην διαφορική διάγνωση της ενδοκαρδιακής από την ενδοπνευμονική κυάνωση, αφού η πρώτη δεν ανταποκρίνεται με αύξηση του κορεσμού και του PaO2, σε αντίθεση με την ενδοπνευμονική.
Το shunt μπορεί να προκύψει και με την παραμονή ανοιχτού αρτηριακού πόρου (PDA) σε περιπτώσεις παραμένουσας πνευμονικής υπέρτασης (PPHN) σε νεογνά. Στην περίπτωση αυτή, υπάρχει επικοινωνία της πνευμονικής κυκλοφορίας με την συστηματική, μέσω του αρτηριακού πόρου, όπου η χορήγηση Ο2 με FiO2100% μπορεί να βελτιώσει μερικώς τον κορεσμό του νεογνού, λόγω της αγγειοδιασταλτικής δράσης του Ο2 στην πνευμονική αγγειακή κοίτη. Η μέτρηση του κορεσμού προ του PDA(δεξί άνω άκρο) και μετά από αυτόν (αριστερό κάτω άκρο), μπορεί να εμφανίσει μεγάλη διαφορά, υποδεικνύοντας ότι το αίμα αναμειγνύεται στο επίπεδο του αρτηριακού πόρου από την πνευμονική στην συστηματική κυκλοφορία, όπως στην περίπτωση της PPHN.
Υπάρχουν πέντε κυανωτικές συγγενείς καρδιοπάθειες που μπορούν να οδηγήσουν σε κρίσιμη κατάσταση ένα νεογνό, γνωστές και ως 5Ts.
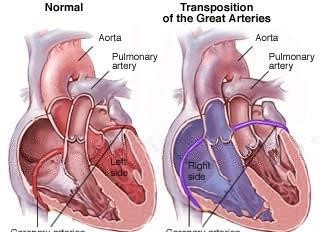
1. Η πρώτη από αυτές είναι η μετάθεση των μεγάλων αγγείων (TGAs), όπου η αορτή εξέρχεται από την δεξιά κοιλία, ενώ η πνευμονική αρτηρία από την αριστερή.
Η μετάθεση των μεγάλων αγγείων αποτελεί μια συγγενή ανατομική ανωμαλία ασύμβατη με την ζωή, εκτός αν υπάρχει επικοινωνία μεταξύ της συστηματικής και της πνευμονικής κυκλοφορίας. Ένα νεογνό με TGA θα παρουσιάσει σοβαρή κυάνωση και αιμοδυναμική αστάθεια, ιδίως με την έναρξη της σύγκλισης του αρτηριακού πόρου. Έτσι, η άμεση έναρξη χορήγησης PGE1 για την διατήρηση της βατότητας του PDA αποτελεί απαραίτητη φαρμακευτική αγωγή για την επιβίωσή του, μέχρι την χειρουργική διόρθωση.
Ωστόσο, σημαντικό ρόλο στην κλινική εικόνα και την πρόγνωση του νεογνού με μετάθεση διαδραματίζει και το ωοειδές τρήμα (PFO). Το οξυγονωμένο αίμα, επιστρέφοντας στον αριστερό κόλπο θα πρέπει να προωθηθεί μέσω του PFO στον δεξιό, ώστε να τροφοδοτήσει την συστηματική κυκλοφορία. Αν είναι μικρής διαμέτρου, το νεογνό θα παρουσιάσει σοβαρή κυάνωση, πνευμονική συμφόρηση και αιμοδυναμική αστάθεια. Το υπερηχογράφημα καρδιάς μπορεί να προσδιορίσει το μέγεθος του ωοειδούς τρήματος, την πιθανή κλίση πίεσης (gradient) μέσω αυτού, καθώς και την πιθανή μετατόπιση του κολπικού διαφράγματος. Το τελευταίο εύρημα, υποδηλώνει αυξημένη πίεση στον αριστερό καρδιακό κόλπο και αποτελεί ένδειξη επείγουσας παρέμβασης με διενέργεια κολπικής διαφραγματοστομίας. Συχνά, τα νεογνά με αυτά τα ευρήματα εμφανίζουν αιμοδυναμική αστάθεια με σημεία χαμηλής καρδιακής παροχής, όπως υπόταση, γαλακτική οξέωση και ολιγουρία. Η διενέργεια κολπικής διαφραγματοστομίας με μπαλόνι γίνεται από τον επεμβατικό καρδιολόγο στο αιμοδυναμικό εργαστήριο, και μετά την σταθεροποίησή του, το νεογνό παραπέμπεται για χειρουργική διόρθωση της συγγενούς καρδιοπάθειας, η οποία θα πρέπει να γίνει μέσα στις πρώτες 3 εβδομάδες ζωής.
2. Η δεύτερη κρίσιμη κυανωτική συγγενής καρδιοπάθεια είναι η τετραλογία Fallot (TOF).
Σε αυτήν, τα ευρήματα του Echo καρδιάς είναι:
• Απόφραξη του χώρου εξόδου της δεξιάς κοιλίας(RVOTO), λόγω υπερτροφίας του infundibular
• Εφφιπεύουσα αορτή
• Μεσοκοιλιακή επικοινωνία &
• Υπερτροφία της δεξιάς κοιλίας
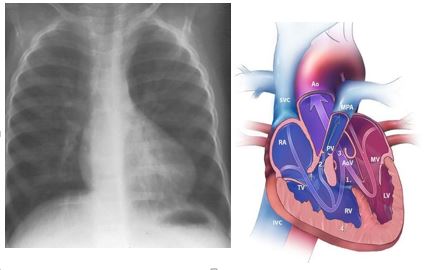
Ακτινογραφία θώρακα η απεικόνιση της καρδιάς ως «Γαλλική μπότα».
Τα νεογνά με TOF, συνήθως δεν παρουσιάζονται σε κρίσιμη κατάσταση, εκτός αν η πνευμονική αρτηριακή ροή είναι σημαντικά ελαττωμένη, σαν αποτέλεσμα σημαντικής απόφραξης χώρου εξόδου της δεξιάς κοιλίας (RVOTO). Σε αυτήν την περίπτωση, η παθοφυσιολογία είναι κοινή με αυτήν της ατρησίας της πνευμονικής, όπου υπάρχει πλήρης απόφραξη του χώρου εξόδου της δεξιάς κοιλίας. Έτσι η ροή του αίματος προς τους πνεύμονες θα διατηρηθεί μέσω του αρτηριακού πόρου (PDA), καθιστώντας απαραίτητη την αγωγή με προσταγλανδίνη PGE1, μέχρι την περαιτέρω αντιμετώπιση του νεογνού.
Από την άλλη, ένα βρέφος με TOF, μπορεί να παρουσιαστεί σε κρίσιμη κατάσταση λόγω εμφάνισης «υπερκυανωτικής κρίσης» (Τet. spell).Η κρίση αυτή οφείλεται στον έντονο σπασμό του χώρου εξόδου της δεξιάς κοιλίας, οπότε έχουμε σημαντική ελάττωση της πνευμονικής αρτηριακής ροής και αύξηση του shunt του χαμηλού σε κορεσμό αίματος διαμέσου της μεσοκοιλιακής επικοινωνίας, στην συστηματική κυκλοφορία. Τα βρέφη παρουσιάζουν παροξυσμική δύσπνοια με σημαντική επιδείνωση της κυάνωσης, που μπορεί να καταλήξει σε
συγκοπτικό επεισόδιο. Οι κρίσεις εμφανίζονται συνήθως σε βρέφη 1-12 μηνών, με την μεγαλύτερη συχνότητα στην ηλικία των 2-3 μηνών, ενώ εκλύονται με διάφορα ερεθίσματα. Κατά κύριο λόγο είναι αυτοπεριοριζόμενες, διάρκειας λίγων λεπτών, ωστόσο μπορεί να οδηγήσουν σε σοβαρές επιπλοκές, όπως συγκοπτικό επεισόδιο, επεισόδια που προσομοιάζουν με σπασμούς ή ακόμη και θάνατο.
3. Η Τρίτη συγγενής καρδιοπάθεια αυτής της κατηγορίας είναι η ατρησία τριγλώχινας(TA). Οι ασθενείς αυτοί, διακρίνονται σε δυο κύριες κατηγορίες:
I. Ασθενείς με ακέραιο μεσοκοιλιακό διάφραγμα.(TA- intact septum). Σε αυτούς, η πνευμονική κυκλοφορία εξαρτάται αποκλειστικά από την παρουσία ανοιχτού αρτηριακού πόρου(PDA). Έτσι, τα νεογνά μπορεί να εμφανιστούν σε κρίσιμη κατάσταση με σημαντική κυάνωση, λόγω ελαττωμένης ροής στους πνεύμονες, κάτι που αντιμετωπίζεται με άμεση διάνοιξη του PDA με την χορήγηση PGE1.
II. Ασθενείς με ταυτόχρονη παρουσία μεσοκοιλιακής επικοινωνίας (TA-VSD). Η μεσοκοιλιακή επικοινωνία, σε αυτήν την περίπτωση, βοηθά στην εξασφάλιση ορθόδρομης πνευμονικής ροής. Ωστόσο οι πνεύμονες εμφανίζουν «πληθώρα», με αποτέλεσμα να παρατηρείται κυάνωση και συχνά να απαιτείται θεραπευτική παρέμβαση περιορισμού της πνευμονικής ροής, με περίδεση της πνευμονικής.
4. Ο κοινός αρτηριακός κορμός αποτελεί μια ακόμη κρίσιμη κυανωτικήσυγγενή καρδιοπάθεια.
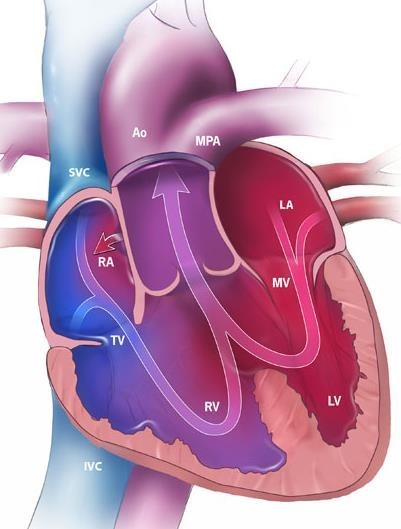
Η ανατομική ανωμαλία έγκειται στο γεγονός ότι τόσο η αορτή όσο και η πνευμονική αρτηρία εκφύονται από κοινό διαμέρισμα. Σαν αποτέλεσμα, οι πνεύμονες εμφανίζονται «πλημμυρισμένοι», με τα βρέφη που πάσχουν να παρουσιάζουν σημειολογία καρδιακής ανεπάρκειας με συνοδό αναπνευστική δυσχέρεια. Οι ασθενείς χρήζουν χειρουργικής επέμβασης, κατά την οποία πραγματοποιείται σύνδεση της νέας αορτής με την αριστερή κοιλία και μέσω μοσχεύματος δημιουργία σύνδεσης της πνευμονικής αρτηρίας με την δεξιά κοιλία (επέμβαση Rastelli). Ταυτόχρονα, γίνεται σύγκλιση της μεσοκοιλιακής επικοινωνίας (VSD).
5. Η ολική ανώμαλη εκβολή πνευμονικών φλεβών αποτελεί την τελευταία από τις πέντε κρίσιμες κυανωτικές συγγενείς καρδιοπάθειες, αξίζει να τονιστεί όμως πως είναι και εκείνη που συχνά χρήζει της πιο επείγουσας καρδιοχειρουργικής παρέμβασης.
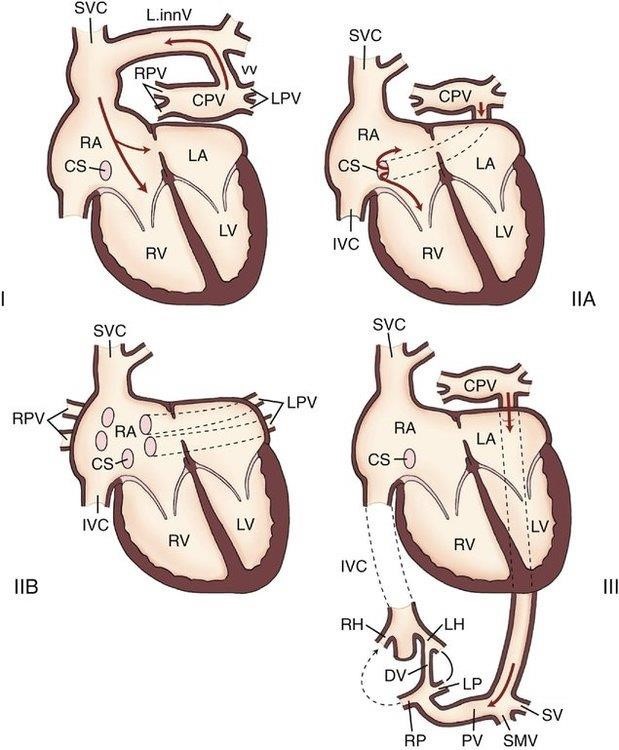
Σε αυτήν, οι πνευμονικές φλέβες συνδέονται μέσω μιας «κάθετης», είτε στην άνω κοίλη φλέβα (SVC) στο στεφανιαίο κόλπο, είτε στην κάτω κοίλη φλέβα (IVC). Η σύνδεση αυτή μπορεί να είναι «αποφρακτική» και έτσι το νεογνό εμφανίζει σημειολογία συμφόρησης των πνευμόνων με κυάνωση, ελαττωμένη καρδιακή παροχή, αιμοδυναμική αστάθεια και οξέωση. Με την επιβεβαίωση της διάγνωσης, είναι αναγκαία η άμεση χειρουργική αποκατάσταση, με δημιουργία κατάλληλης μη αποφρακτικής σύνδεσης για την απορροή των πνευμονικών φλεβών στον αριστερό κόλπο.
Γ. Επείγουσες αρρυθμίες στη νεογνική ηλικία
Τα νεογνά είναι δυνατό να εμφανίσουν βραδυαρρυθμίες ή ταχυαρρυθμίες παρουσία ή ακόμη και απουσία συγγενούς καρδιοπάθειας. Χαρακτηριστικό παράδειγμα, τα νεογνά μητέρων που πάσχουν από συγγενή ερυθηματώδη λύκο (ΣΕΛ), τα οποία έχουν αυξημένο κίνδυνο εμφάνισης πλήρους κολποκοιλιακού αποκλεισμού, όπως και τα νεογνά με διορθωμένη μετάθεση μεγάλων αγγείων (CTGAs). Στις περιπτώσεις εμφάνισης διαταραχών του ρυθμού, η αντιμετώπιση εξαρτάται πάντα και από την παρουσία ή μη αιμοδυναμικής σταθερότητας του νεογνού.
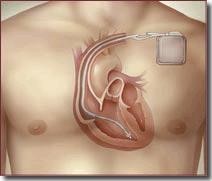
Βηματοδότες
Η δυσλειτουργία του φλεβόκομβου είναι ένα κοινό πρόβλημα σε ασθενείς με ΣΚ είτε λόγω της εγγενούς φύσης της ΣΚ είτε λόγω χειρουργικής επέμβασης που μπορεί να διαταράξει τον ίδιο τον φλεβόκομβο ή την αρτηρία του. Με νεότερες χειρουργικές τεχνικές και καλύτερη κατανόηση της καρδιακής ανατομίας, η συχνότητα του διεγχειρητικού κολποκοιλιακού αποκλεισμού (AV) είναι χαμηλή, αλλά εξακολουθεί να αποτελεί πρόβλημα μετά την αποκατάσταση της ΣΚ. Στη σύγχρονη εποχή, η συχνότητα του μετεγχειρητικού καρδιακού αποκλεισμού που απαιτεί μόνιμη τοποθέτηση βηματοδότη αμέσως μετά τη επέμβαση είναι χαμηλή (1%), με την υψηλότερη συχνότητα σε ασθενείς που υποβάλλονται σε επέμβαση διπλή αντιμετάθεση μεγάλων αγγείων (double Switch operation) 15,6% ή αντικατάστασης κολποκοιλιακής βαλβίδας 7,8%.
Δ. Επίκτητες καρδιοπάθειες
Τα βρέφη μπορεί να παρουσιαστούν με κρίσιμη κλινική εικόνα και λόγω επίκτητης καρδιολογικής νόσου.
Η μυοκαρδίτιδα και η μυοκαρδιοπάθεια μπορεί να προσβάλλουν μικρά βρέφη και παιδιά, οδηγώντας σε έκπτωση της καρδιακής λειτουργίας τους. Η κλινική εικόνα των ασθενών αυτών ποικίλλει, με το καρδιογενές shock να αποτελεί την σοβαρότερη μορφή εκδήλωσής της. Αυξημένη επίπτωση στα παιδιά μετά COVID 19.
Μια ακόμη σοβαρή επίκτητη καρδιοπάθεια που εμφανίζεται στα παιδιά είναι η νόσος Kawasaki. Σε αυτήν, χαρακτηριστικό εύρημα αποτελεί η παρουσία ανευρυσμάτων στα στεφανιαία αγγεία. Τέλος, λοιμώξεις από ιούς και βακτήρια μπορεί να καταλήξουν σε ενδοκαρδίτιδα, περικαρδίτιδα ή ακόμη και σημαντική περικαρδιακή συλλογή. Στην τελευταία, η κλινική εικόνα που θα παρουσιάσει ο ασθενής ποικίλλει ανάλογα με την ποσότητα του περικαρδιακού υγρού. Ο επιπωματισμός ιογενούς , ανοσολογικής ή σηπτικής αιτιολογίας αποτελεί δραματική και κρίσιμη κατάσταση, που χρήζει άμεσης παρέμβασης, τοποθέτηση καθετήρα και παροχέτευση της περικαρδιακής κοιλότητας.
Επιβίωση
Η επιβίωση των βρεφών με CHD εξαρτάται από την βαρύτητα της πάθησης, τον χρόνο διάγνωσης και τον τρόπο αντιμετώπισης.
Το 97% των βρεφών με απλή συγγενή καρδιοπάθεια αναμένεται να επιβιώσουν το πρώτο έτος της ζωής τους. Από αυτά 95% αναμένεται να επιβιώσουν μέχρι την ηλικία των 18 ετών. Έτσι στην εποχή μας υπάρχει μια ομάδα εφήβων και ενηλίκων με συγγενείς καρδιοπάθειες πού είναι ελαφρώς περισσότεροι από τα παιδιά & χρήζουν εξειδικευμένης καρδιολογικής παρακολούθησης.
Αναφορικά με τις σοβαρού βαθμού Σ.Κ το 75% αναμένεται να επιβιώσουν στον πρώτο χρόνο της ζωής τους & το 69% αναμένεται να επιβιώσουν μέχρι την ηλικία των 18 ετών. Αντικειμενικά τόσο η επιβίωση όσο και η παρεχόμενη ιατρική φροντίδα σε αυτή την ομάδα έχει βελτιωθεί. Ενδεικτικά (1979 - 1993), 67% των βρεφών με σοβαρού βαθμού (critical CHD) επέζησαν το πρώτο έτος, ενώ (1994 - 2005), αντίστοιχα το 83%. Συμπερασματικά
Η επιτυχής έκβαση στη φροντίδα των ασθενών με ΣΚ εξαρτάται Από μια πλήρη διεπιστημονική ομάδα. Η άμεση θνησιμότητα για καρδιοχειρουργική επέμβαση στα παιδιά είναι <5%, και η πλειοψηφία(>90%) των ασθενών που επιβίωσαν από χειρουργική επέμβαση που πραγματοποιήθηκε κατά τη βρεφική ηλικία ή η παιδική ηλικία ζει καλά στην ενηλικίωση με μία καλή - άριστη ποιότητα ζωής.
REFERENCES
1. Tsao PC, Shiau YS, Chiang SH, Ho HC, Liu YL, Chung YF, et al. Development of a newborn screening program for critical congenital heart disease (CCHD) in Taipei. PLoS One. 2016;11:0153407. [PMCID:PMC4830600] [PubMed: 27073996]
2. Meyer S, Grundmann U, Reinert J, Gortner L. Specific aspects of pediatric emergencies in the prehospital setting. Med KlinIntensivmed Notfmed. 2016;111:65–77. [PubMed: 26596274]
3. Watson T, Kakar P, Srivastava S, Dhanjal TS. Eustachian valve remnant. Cardiol J. 2007;14:508–9. [PubMed: 18651513]
4. Kabbani MS, Cassin S. The effects of cGMP on fetal sheep pulmonary blood flow and lung liquid production. Pediatr Res. 1998;43:325–30. [PubMed: 9505269]
5. Anilkumar M. Patent ductus arteriosus. Cardiol Clin. 2013;31:417–30. [PubMed: 23931103]
6. Rosenthal E. Coarctation of the aorta from fetus to adult: Curable condition or lifelong disease process? Heart. 2005;91:1495–502. [PMCID: PMC1769162] [PubMed: 16230458]
7. Ward KE, Pryor RW, Matson JR, Razook JD, Thompson WM, Elkins RC. Delayed detection of coarctation in infancy: Implications for timing Of newborn follow-up. Pediatrics. 1990;86:972–6. [PubMed: 2251033] 8. Albrecht GT. Cardiogenic shock in the neonate. Indian J Pediatric. 1993;60:381–91. [PubMed: 8253487]
9. Rudolph AM. High pulmonary vascular resistance after birth: I. Pathophysiologic considerations and etiologic classification. Clin Pediatr (Phila) 1980;19:585–90. [PubMed: 7408378]
10. Martin L, Khalil H. How much reduced hemoglobin is necessary to generate central cyanosis? Chest. 1990;97:182–5. PubMed: 2403895
11. Α.Κουρτέσης. ¨Συγγενείς καρδιοπάθειες Παίδων – Ενηλίκων¨ Μονογραφία – Αθήνα: 2000
12. Α. Κουρτέσης. Μήπως το παιδί μου έχει συγγενή καρδιοπάθεια; Όλα τα συμπτώματα και οι θεραπείες. Δημοσίευση: Health- Report 2015.
Ειδήσεις υγείας σήμερα
Αίγιο: Ασθενής - μποξέρ χτυπούσε επί 20 λεπτά γιατρό - Τον έστειλε στο χειρουργείο
Αεροαλλεργιογόνα και αλλεργικά νοσήματα του αναπνευστικού στα παιδιά
Να ρωτήσω το ChatGPT ή τον γιατρό μου; Μύθοι και αλήθειες

 Ο πρύτανης Γ. Σιάσος παρουσίασε το Εθνικό Πρόγραμμα Πρόληψης "Προλαμβάνω"
Ο πρύτανης Γ. Σιάσος παρουσίασε το Εθνικό Πρόγραμμα Πρόληψης "Προλαμβάνω" Η δυσλειτουργία της καρδιακής βαλβίδας είναι συχνή στους ηλικιωμένους
Η δυσλειτουργία της καρδιακής βαλβίδας είναι συχνή στους ηλικιωμένους Αυστριακοί ερευνητές αναγεννούν κύτταρα καρδιακού μυός με κρουστικά κύματα
Αυστριακοί ερευνητές αναγεννούν κύτταρα καρδιακού μυός με κρουστικά κύματα Ερρίκος Ντυνάν: Καρδιολογική επέμβαση σε ασθενή 100 ετών!
Ερρίκος Ντυνάν: Καρδιολογική επέμβαση σε ασθενή 100 ετών! Τα "παιδιά της οθόνης" βλάπτουν τις καρδιές τους
Τα "παιδιά της οθόνης" βλάπτουν τις καρδιές τους Ελληνική Εταιρεία Παιδιατρικής Καρδιολογίας για τη θνητότητα σε επεμβάσεις παιδιών
Ελληνική Εταιρεία Παιδιατρικής Καρδιολογίας για τη θνητότητα σε επεμβάσεις παιδιών Αεροαλλεργιογόνα και αλλεργικά νοσήματα του αναπνευστικού στα παιδιά
Αεροαλλεργιογόνα και αλλεργικά νοσήματα του αναπνευστικού στα παιδιά Αίγιο: Ασθενής - μποξέρ χτυπούσε επί 20 λεπτά γιατρό - Τον έστειλε στο χειρουργείο
Αίγιο: Ασθενής - μποξέρ χτυπούσε επί 20 λεπτά γιατρό - Τον έστειλε στο χειρουργείο Να ρωτήσω το ChatGPT ή τον γιατρό μου; Μύθοι και αλήθειες
Να ρωτήσω το ChatGPT ή τον γιατρό μου; Μύθοι και αλήθειες Πόνος: Οι καλύτερες στάσεις ύπνου
Πόνος: Οι καλύτερες στάσεις ύπνου Πώς επιδρούν στην ημικρανία τα ενέσιμα φάρμακα για το αδυνάτισμα
Πώς επιδρούν στην ημικρανία τα ενέσιμα φάρμακα για το αδυνάτισμα Β. Πενταφράγκας στο Healthcare Transformation: Χρήματα από το RRF για προσδιορισμό των πραγματικών αναγκών στην Υγεία [βίντεο]
Β. Πενταφράγκας στο Healthcare Transformation: Χρήματα από το RRF για προσδιορισμό των πραγματικών αναγκών στην Υγεία [βίντεο] ΕΚΑΒ: Ειδική υπηρεσία για διακομιδές ασθενών σε ψυχιατρεία με εισαγγελική εντολή
ΕΚΑΒ: Ειδική υπηρεσία για διακομιδές ασθενών σε ψυχιατρεία με εισαγγελική εντολή Δ. Νίκας στο Healthcare Transformation: Οι επιπτώσεις από την υστέρηση της καινοτομίας στην Ευρώπη [βίντεο]
Δ. Νίκας στο Healthcare Transformation: Οι επιπτώσεις από την υστέρηση της καινοτομίας στην Ευρώπη [βίντεο] Aποκλειστικό - iatronet.gr: Κλινικές δοκιμές στην Πλάγια Μυατροφική Σκλήρυνση (ALS) σε ολόκληρο τον κόσμο
Aποκλειστικό - iatronet.gr: Κλινικές δοκιμές στην Πλάγια Μυατροφική Σκλήρυνση (ALS) σε ολόκληρο τον κόσμο Αρχική συμφωνία για την απόκτηση της Innovis Pharma από τη PharmaPath
Αρχική συμφωνία για την απόκτηση της Innovis Pharma από τη PharmaPath Γεωργιάδης στο Healthcare Transformation: Πώς θα εξοικονομηθούν 300 εκατομμύρια ευρώ στο φάρμακο [βίντεο]
Γεωργιάδης στο Healthcare Transformation: Πώς θα εξοικονομηθούν 300 εκατομμύρια ευρώ στο φάρμακο [βίντεο] Πώς θα γίνουν οι δωρεάν προληπτικές εξετάσεις για την παχυσαρκία - Εκδόθηκε η ΚΥΑ
Πώς θα γίνουν οι δωρεάν προληπτικές εξετάσεις για την παχυσαρκία - Εκδόθηκε η ΚΥΑ